W jaki sposób można rozpoznać, co jest przyczyną powstania zaburzenia, gdy nie widzisz zmian strukturalnych na badaniach obrazowych? Wiem, że wiele osób zadaje sobie to pytanie. To wcale nie jest proste – wymaga dokładnej analizy konkretnego przypadku pacjenta i inwencji w wyszukiwaniu elementów, które mogą do siebie pasować. Ortopodologia trochę przypomina układanie puzzli. Jeśli wszystko będzie ze sobą spójne, zobaczysz obraz, który umożliwi Ci zrozumienie wszystkiego od początku do końca. Jeśli zginie Ci kilka elementów układanki, to nie będzie już tak proste. Nadal jednak możliwe do rozwikłania. Dzisiaj pokażę Ci na przykładzie jednego z moich pacjentów, w jaki sposób dowiedzieć się, co spowodowało zaburzenie, gdy badania obrazowe nie pokazują jasno, o jaką patologię chodzi.
Bóle prawego stawu kolanowego – krok 1: wywiad
Jedną z moich pacjentek była pięćdziesięciosiedmioletnia kobieta, która uskarżała się na ból prawego stawu kolanowego. Po przeprowadzeniu z nią wywiadu wiedziałam już, że pracuje w pozycji siedzącej. Pacjentka jest jednak aktywna – kocha jazdę na rowerze i basen, dużo spaceruje ze swoim psem. Ból nie jest stały, powtarza się jednak po każdej zwiększonej aktywności fizycznej. U niej „zwiększona aktywność” oznaczała dłuższy spacer – około 10 kilometrów – lub jazdę na rowerze przez około 40 kilometrów. To całkiem sporo, jak na prawie sześćdziesięcioletnią kobietę, prawda?
Każde wchodzenie po schodach wiązało się z bólem. Jednak ból pojawiał się także w nocy podczas leżenia na boku. Co ciekawe – pacjentka powiedziała również, że ból był w stanie ją wybudzić, gdy kolano dotykało kolana.
RTG nie zawierało jednak żadnych istotnych zmian strukturalnych!
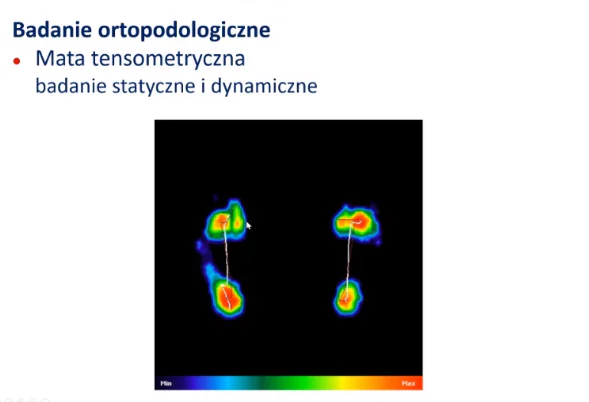
Krok 2: badanie na macie tensometrycznej
Zabrałam się zatem do badania. Od razu przeszłam do analizy chodu na macie tensometrycznej, co robię zawsze na początku spotkania z pacjentem. Wtedy mam możliwość obserwowania go w trakcie chodu. Wspominałam już niejednokrotnie, jak bardzo jest to istotne (między innymi w wideo o diagnostyce funkcjonalnej). To ten moment, w którym mogę zauważyć nawet drobne odstępstwa od wzorca chodu, które pomogą mi w późniejszej diagnozie.
Na co zwrócić uwagę?
Spójrz, jak bardzo w badaniu dynamicznym różni się odbitka stopy lewej od odbitki stopy prawej. W lewej wyraźny jest lekko dociążony brzeg zewnętrzny i względna aktywność pierwszego stawu śródstopno-palcowego oraz palucha. Z kolei w stopie prawej w ogóle nie odznacza się brzeg zewnętrzny. Nie widać także aktywności opuszki palucha.
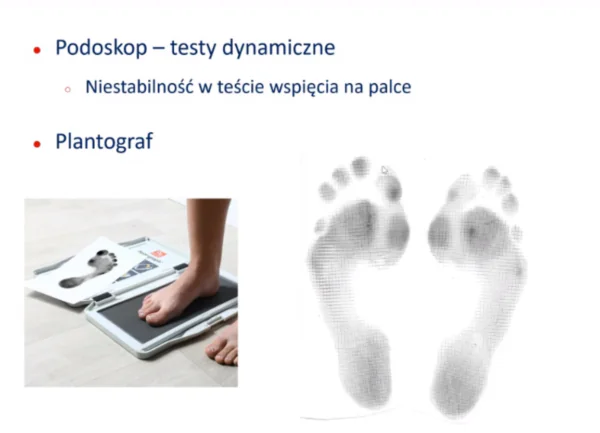
Krok 3: badanie dynamiczne na podoskopie
To badanie pokazało mi, że pacjentka – w trakcie wspięcia na palce – wykazuje pewną niestabilność. Była ona jednak obustronna. To z kolei jest charakterystyczne dla stopy Mortona!
Krok 4: badanie dynamiczne na plantografie
Ta odbitka dała mi wiele do myślenia. Widać tu idealnie, gdzie kończy się drugi i pierwszy promień. Jak duża jest różnica pomiędzy paluchem, a drugim palcem. Dotyczyło to obu stóp. Również kanciasta pięta wskazuje na to, że pronacja w stopie zachodzi znacznie szybciej, niż powinna. Pronacja jest ruchem prawidłowym, a nawet pożądanym dopiero w momencie odbicia, w końcowej fazie. Tu zachodzi w fazie mid stance (stopa płasko).
Uwaga! Zauważ, że badania, które przeprowadziłam, to testy dynamiczne. Właściwie badanie statyczne przeprowadzam jedynie na macie tensometrycznej, a w pozostałych krokach, gdy muszę coś potwierdzić. To dynamiczne badania dają mi najwięcej danych do analizy.
Pamiętaj jednak, że pacjentka przyszła do mnie z bólem kolana. Nie mogę zatem tego pominąć. Przechodzę więc do kolejnego kroku.
Krok 5: badanie manualne stawu kolanowego
Każdy specjalista ma pewnie swój sposób na to, by badać staw kolanowy. Ja robię to w takiej kolejności:
- Wykonuję testy stabilności przednio-tylnej i boczno-przyśrodkowej
- Badam ruchomości i przesuwności rzepki
- Wykonuję testy łąkotkowe
- Badam siłę i elastyczność mięśni
- Badam tkliwość przyczepów mięśniowych
- Badam ruchomości stawu strzałkowo-piszczelowego bliższego i dalszego
- Badam ruchomość stawu biodrowego.
W trakcie badania okazało się, że pacjentka ma bardzo bolesną „gęsią stópkę”, czyli dalszy przyczep przywodzicieli uda.
Uwaga! Pacjentka jest po pięćdziesiątce. Warto zatem zbadać również ruchomość stawu biodrowego. Dlaczego? Czasami ograniczenie ruchomości stawu biodrowego zgodne ze wzorcem torebkowym, charakterystyczne dla choroby zwyrodnieniowej, może powodować dolegliwości bólowe albo w odcinku lędźwiowym, albo właśnie w stawie kolanowym! Niejednokrotnie zdarzyło mi się przyjmować pacjentów, którzy latami leczeni byli z powodu bólu kręgosłupa czy kolana, a przyczyną okazywał się staw biodrowy.
Krok 6: badanie manualne stóp
Od dawna praktykuję 10 kroków badania manualnego stawów stopy, by mieć pewność, że niczego nie przeoczyłam. Osoby, które przeszły przez kurs Ortopodologia: stopa i staw skokowy – anatomia i biomechanika doskonale wiedzą, o czym mówię 😉.
W trakcie badania manualnego oznaczam sobie lokalizację szpar stawów śródstopno-paliczkowych pierwszego i drugiego. Po co? W ten sposób mogę zobaczyć, czy mam do czynienia tylko z Palcem Mortona, czy też ze Stopą i Palcem Mortona.
W tym czasie badam także długość kompleksu mięśnia trójgłowego, ruchomość stawu śródstopno-paliczkowego palucha oraz aktywność mięśnia odwodziciela palucha (te dwa ostatnie badania są niezwykle istotne w przypadku palucha koślawego).
Co się okazało?
W przypadku tej pacjentki miałam do czynienia zarówno ze Stopą Mortona jak i Palcem Mortona, a także koślawym ustawieniem paluchów z rotacją wewnętrzną. Tylko jak wiąże się to z bolącą gęsią stopą?
Jeżeli pacjentka boryka się ze Stopą Mortona, a więc relatywnie krótszą pierwszą kością śródstopia od drugiej, aby odbić się efektywnie od podłoża, musi wykonać hiperpronację. Nie da się jednak wykonać czystej hiperpronacji z wyprostem stawu biodrowego. Pacjentka jest zatem zmuszona do tego, by całą kończynę zrotować zewnętrznie. Pronacja zachodzi w stawach stopy, a rotacja zewnętrzna w stawie biodrowym!
Jeśli pacjentka chodzi z nadmierną rotacją zewnętrzną, musi dodatkowo skoślawić staw skokowy i kolanowy. Tym samym przeciąża przyśrodkowy brzeg stawu kolanowego. Dlaczego? Ponieważ wówczas siła odbicia nie wychodzi z mięśni pośladkowych tylko z przywodzicieli!
Mówiłam, że ortopodologia przypomina trochę układanie puzzli! Teraz widzisz już doskonale obraz, który powstał dzięki poukładaniu wszystkich elementów na swoje miejsca. Takich pacjentów jest wbrew pozorom mnóstwo – być może również w Twoim gabinecie pojawiła się pacjentka lub pacjent z podobnymi problemami. Wszystko dlatego, że Stopa Mortona nie jest wcale takim rzadkim problemem. Szacuje się, że między 23 a 27% populacji cierpi na tę przypadłość.
Czy wiesz, co stałoby się, gdybym zajęła się samym kolanem? Przecież pacjentka, która do mnie przyszła, mówiła wyraźnie o tym bólu, a nie innych problemach. Efekt moich działań nie byłby trwały. Pacjentka wróciłaby po jakimś czasie z takimi samymi dolegliwościami lub nie pojawiłaby się u mnie więcej, bo nie miałaby do mnie zaufania. Bo nie udało mi się jej pomóc.
Na szczęście ja skupiłam się na stopie i stawie kolanowym. A w ramach terapii zaplanowałam działanie krótkofalowe i długofalowe.
Działanie krótkofalowe to terapia manualna zaburzeń funkcjonalnych stawu kolanowego. Skupiłam się zatem na tym, z czym pacjentka się do mnie zgłosiła. Zaproponowałam terapię manualną, poizometryczną relaksację przywodzicieli uda – długich i krótkich, pracę na punktach maksymalnej bolesności, ale także fizykoterapię: fonoforezę z żelem przeciwzapalnym oraz BMS – Biomechaniczną Stymulację Mięśni.
Działanie długofalowe to terapia manualna stopy, palucha koślawego, a także mobilizacja stawów i wzmacnianie odwodziciela palucha. Mówiąc „stopa” mam oczywiście na myśli kompleks stopa-podudzie, a zatem mięśnie, które obsługują ruchowo stopę. Jednak aby trwale wyeliminować hiperpronację i rotację zewnętrzną w trakcie chodu musiałam zaopatrzyć stopę we wkładki. Wiesz już pewnie, że ja korzystam z wkładek Capron. W tym przypadku zastosowałam je po to, by wyeliminować dodatkowe współruchy stopy, jako jeden z czynników drażniących, które budują cały łańcuch nieprawidłowości.
Myślisz, że możesz zastosować to u swoich pacjentów? Jestem przekonana, że tak! Teraz wiesz już, w jaki sposób radzić sobie z pacjentem, u którego nie widać zmian strukturalnych na badaniach obrazowych.


Super
Jestem pod mega wrażeniem jak można w zwięzły sposób przedstawić całą akademicką wiedzę. Takie pigułki są na wagę złota. Dziękuję
Ja mam dokładnie niemal takie właśnie objawy,jakie Pani podaje.Nie poradzę sobie już sama a ortopeda ma moje zdjecie rtg ,gdzie trzeszczka jest w złym stanie,ale jestem za stara i mam żylaki,więc nie będzie operacji.Proszę więc bardzo o pomoc.
Super artykuł, uwielbiam czytać takie z „gabinetu wzięte” . Dziękuję 🙂
Witam, bardzo dziękuję za dostęp do wszelkich materiałów. Czytam je z wielką przyjemnością i zainteresowaniem, ponieważ zawierają gruntowną wiedzę oraz sporządzone są w prosty i obrazowy sposób.!!!!
Asiu, z wielką przyjemnością i ciekawością czytam Twoje materiały. Jak zawsze bardzo dokładna analiza przypadku przedstawiona w prosty obrazowy sposób. Dziękuję za ogromną dawkę wiedzy , która posłuży w codziennym życiu! Jestem pełna podziwu i wdzięczności !!!